Évaluation, préparation et suivide la chirurgie de la douleur chronique
Par Nathalie Dossetto, psychologue
Évaluation de la douleur chronique en soins primaires

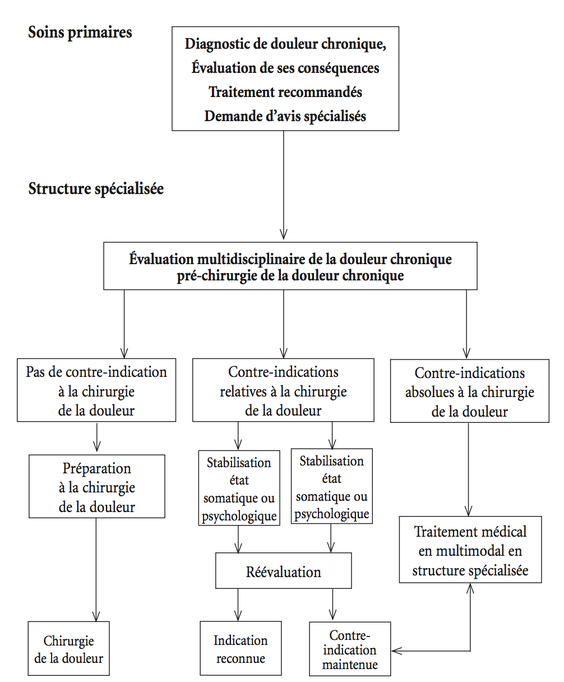
L’évaluation de la douleur chronique et la proposition d’une chirurgie de la douleur se déroulent au moins en deux temps dans le suivi du patient : en soins primaires auprès des médecins traitants du patient puis en structure spécialisée d’évaluation et de traitement de la douleur.
Entretien semi-structuré

Un entretien semi-structuré permet de rechercher les antécédents médico-chirurgicaux et familiaux du patient, de réaliser l’évaluation de l’intensité de la douleur, d’analyser le retentissement physique, psychologique et socio-familial de la douleur chronique. Un groupe de médecins de la douleur cancéreuse et non cancéreuse de la région Méditerranée ont défini dix indicateurs qualitatifs des entretiens avec un patient douloureux chronique, parmi ceux usuellement admis par la communauté médicale de la spécialité. Ces indicateurs sont regroupés dans une grille (annexe 2) d’autoévaluation par les praticiens de la qualité de ces consultations. Le médecin peut ainsi savoir où il en est de sa pratique, éventuellement la modifier et évaluer les changements quel que soit le médecin, le patient, la douleur chronique et son étiologie.
Questionnaires d’évaluation
Les questionnaires d’évaluation de première intention qui font consensus sont :
– l’échelle numérique, l’échelle verbale simple ou l’échelle visuelle analogique, échelles permettant d’évaluer la sévérité de la douleur ;
– le QDSA, traduction française du Mac Gill Pain, appréciant les dimensions sensorielle et émotionnelle de la douleur;
– le Hospital Anxiété Dépression Scale;
– le Questionnaire Concis de la Douleur, traduction française du Brief Pain Inventory, évaluant le retentissement de la douleur sur le comportement quotidien.
Cette évaluation conduit à la mise en place d’un traitement multimodal conforme aux recommandations internationales ou nationales de la prise en charge du type de douleur, lorsqu’elles existent comme dans les douleurs neuropathiques périphériques.
L’orientation vers une structure spécialisée d’évaluation et traitement de la douleur est une étape nécessaire avant une chirurgie de la douleur.
Orientation vers une structure spécialisée
Le patient est adressé par son médecin référent à une structure spécialisée pour son caractère multidisciplinaire dans l’évaluation de la douleur et pour son expertise quant à l’indication d’une chirurgie de la douleur. Le médecin référent du patient communique à la structure spécialisée les données personnelles du patient dont l’évaluation initiale de la douleur chronique, tous les traitements entrepris et les arguments en faveur d’une indication éventuelle de chirurgie de la douleur. Il est très important de reprendre l’en- semble des traitements prescrits, de vérifier les posologies prescrites, les durées de prescription et si possible le niveau d’observance afin de s’assurer qu’il s’agit bien d’une résistance aux traitements conventionnels.
Évaluation en structure spécialisée

La structure spécialisée se doit de voir rapidement le patient
La durée d’une douleur avant une stimulation médullaire est en moyenne de cinq ans. Un délai d’attente plus court majore les chances d’efficacité de la stimulation médullaire. Le délai le plus court est observé chez les femmes, les patients jeunes, les sujets adressés par un neurologue ou un neurochirurgien et les patients bénéficiant d’une compensation financière.
L’équipe de la structure spécialisée complète l’évaluation de la douleur chronique
La consultation auprès du médecin de la douleur permet une évaluation la plus complète possible de tous les éléments cliniques et thérapeutiques, analysés dans le chapitre précédent, pour une première recherche d’indication ou contre-indication définitive ou temporaire de cette chirurgie. La consultation auprès du psychiatre doit exclure des troubles susceptibles de contre-indiquer la chirurgie ou nécessitant une prise en compte spécifique. L’évaluation psychologique analyse en particulier les facteurs transactionnels prédictifs de résultats, et ce, dans une perspective de suivi per- et post-chirurgical du patient. La consultation auprès du praticien pratiquant le geste chirurgical de la douleur confirme l’indication ou contre-indique la chirurgie, en particulier en raison de difficultés anatomo-fonctionnelles potentielles. Cette consultation précède ou suit l’évaluation clinique et psychosociale en fonction du parcours du patient. Des échelles de résultats/issues thérapeutiques sont utilisées au cours de chaque étape de l’évaluation du patient, soit, avant la chirurgie, en suivi immédiat et à distance.

Cette liste n’est bien sûr pas exhaustive. Ces outils évaluatifs ont une fonction d’aide au « diagnostic évaluatif », au suivi des modifications observées après la mise en place du traitement et sont aussi des critères objectifs nécessaires dans le cadre d’études.
Réunion de synthèse
Une réunion de synthèse des différents praticiens est obligatoire et nécessaire avant toute décision. La décision d’une indication ou d’un complément d’investigation ou d’une contre-indication transitoire ou définitive est prise au cours de cette réunion. À la suite de cette réunion, le patient sera revu par le médecin algologue et le chirurgien qui lui font part de la décision prise. Les objectifs thérapeutiques sont définis avec le patient si l’indication chirurgicale est retenue en s’assurant de la bonne compréhension des « termes de ce contrat ». La diminution de 50 % de l’intensité douloureuse est habituellement retenue comme critère d’efficacité de la stimulation médullaire, que ce soit à la phase de test ou après implantation. Si l’indication est retenue, une préparation à la chirurgie sera mise en place. Les contre-indications absolues récusent bien sûr cette voie thérapeutique. Certaines contre-indications sont considérées comme transitoires : la non-acceptation de la chronicité de la douleur, des attentes excessives, irréalistes, magiques, une anxiété ou une dépression induites par la douleur, des croyances et stratégies de coping dysfonctionnelles (catastrophisme, déficit de sentiment d’efficacité personnelle, catastrophisme majeur, peur de la douleur).

Dans le cas d’une contre-indication temporaire, il est nécessaire de proposer au patient une prise en charge spécifique centrée sur les facteurs de cette contre-indication. Après ce temps thérapeutique, une nouvelle réunion de synthèse sera programmée pour rediscuter de l’indication de la chirurgie de la douleur.
Spécificités évaluatives selon le type de chirurgie
Stimulation médullaire
La stimulation médullaire prise comme modèle de la chirurgie a vu ses indications et ses critères d’efficacité décrits dans le chapitre précédent. Il faut rappeler ses indications reconnues : la lombosciatalgie réfractaire post-chirurgicale (LRPC) et le syndrome douloureux régional complexe de type 1. Des études récentes mettent en évidence l’efficacité de la stimulation médullaire dans le traitement de la polyneuropathie diabétique douloureuse.
Stimulation corticale
La stimulation corticale suit les mêmes critères d’indications et contre- indications que la stimulation médullaire avec quelques spécificités : contre- indication en cas d’épilepsie par exemple. La stimulation magnétique transcrânienne a une valeur prédictive d’efficacité de la stimulation épidurale du cortex moteur dans les douleurs neuropathiques. La stimulation corticale profonde ou la stimulation épidurale du cortex moteur vont bénéficier d’une évaluation biopsychosociale telle que décrite, avec une attention particulière sur l’analyse des attentes, des motivations, des représentations du cerveau, des croyances associées aux techniques, aux modalités de la chirurgie, à ses risques et à l’expérience chirurgicale à venir. Le rôle des patients experts est primordial. Une préparation soigneuse du patient est à intégrer dans la procédure thérapeutique.
Infusion intrathécale en douleur chronique non cancéreuse
Les indications et contre-indications sont définies par des recommandations bien étayées. Les patients non soulagés par l’ensemble des traitements conventionnels et souffrant de douleur nociceptive restent les candidats de prédilection. Les douleurs neuropathiques ou mixtes peuvent cependant en bénéficier. Les facteurs de risque médicaux et psychologiques déjà listés à propos de la stimulation médullaire, une infection patente ou des maladies associées non stabilisées sont des contre-indications. L’évaluation biopsychosociale reste nécessaire et obligatoire comme dans toute prise en charge chirurgicale des douleurs chroniques.

Préparation à la chirurgie de la douleur
L’évaluation psychosociale permettra de favoriser la préparation à l’intervention, afin que l’acte chirurgical se déploie sur un terrain individuel favorable, susceptible d’« accueillir » les bénéfices de l’implantation. Cette préparation devra prendre en compte les épreuves psychologiques liées à la chirurgie de la douleur.
Épreuve d’une chirurgie : geste invasif, perte de contrôle, perte de conscience
Tout acte chirurgical est un événement-épreuve pour le patient qui doit assumer physiquement et psychiquement l’angoisse d’un « danger » que représente l’intervention par atteinte de l’intégrité physique et psychique. La chirurgie représente une période de dépendance totale (inconscience, soumission) dans un environnement de haute technicité entraînant une dépersonnalisation importante. Ce manque de contrôle, cette perte d’autonomie peuvent revêtir un caractère anxiogène fort pour certaines personnes. La pénibilité de l’hospitalisation souvent non reconnue par l’équipe médicale dont l’hôpital est devenu un environnement « familier » ajoute à l’épreuve de la chirurgie. Enfin, l’angoisse opératoire peut aussi cristalliser la peur de la douleur postopératoire, pouvant s’ajouter à la douleur initiale ayant justifié l’indication de chirurgie.
Intégration d’un corps étranger – actif ou non – au corps propre
M. Defontaine-Catteau a décrit les concomitants psychologiques à l’implantation de stimulateurs à visée antalgique. La première notion est celle d’un corps étranger – stimulateur, réservoir – initialement externe, qui va être rajouté au corps propre. La nature et le type de fonctionnement de l’appareillage vont également jouer un rôle dans ce processus. Au côté passif de certaines prothèses ou réservoir implantés, va se rajouter l’aspect dynamique, autonome des stimulateurs tant cordonaux que corticaux. Cette configuration favorise l’émergence de représentations, plus ou moins anxiogènes ou « exaltantes » (représentations de robotisation...). Les aspects techniques (pile, électrodes, fils...) risquent de générer des peurs spécifiques. La proximité avec des zones corporelles sensibles, fortement investies dans les représentations collectives du corps humain (le cerveau, la moelle épinière), vient renforcer la difficulté du travail psychique d’acceptation, d’intégration et d’appropriation du matériel. Il sera ainsi important de permettre au patient de verbaliser ses représentations, craintes et questionnements et de renouveler informations et explications afin de confronter l’imaginaire du patient aux données de la réalité.
Étude qualitative d’E. Sparkes et al.
Ces auteurs ont cherché à comprendre le vécu subjectif de patients ayant bénéficié d’une stimulation médullaire pour des douleurs chroniques, un an après l’implantation du matériel. Les entretiens menés avec les participants à cette étude ont permis de relever que certains patients déploraient ne pas avoir eu suffisamment d’informations ou d’avoir eu des informations contradictoires de la part des soignants. La majorité des participants ne s’attendait pas à ce que l’implantation test soit aussi douloureuse en intensité et en durée et se sont sentis non préparés à cette expérience. Les patients percevaient les soignants comme non conscients et non empathiques par rapport aux caractères traumatiques de la procédure, tant au niveau de l’essai que de l’implantation définitive. Les sujets témoignaient de difficulté au niveau de l’image de leur corps en lien avec la visibilité des fils lors de l’essai, de présence de « trous » dans le corps à l’endroit des fils et de l’importance des cicatrices laissées par l’implantation et vécues comme « bouleversantes ». Enfin, les participants ont décrit des sentiments de déception de ne pas avoir eu l’opportunité de parler à des patients experts, ayant déjà eu une stimulation médullaire.
Cibles de la préparation
La préparation pourra porter sur plusieurs axes.
Perception de la chirurgie par le patient
Le repérage et la discussion des perceptions du patient à propos de la chirurgie (représentations, craintes, anticipations, ambivalence...) sont prioritaires.
Coopération du patient
La facilitation de la coopération du patient au projet d’implantation est la deuxième cible. Il convient d’éviter une position passive du patient qui se « plierait » à la proposition thérapeutique. Cela sous-entend que le patient ne subisse pas psychologiquement l’implantation et que la perspective de cette dernière ne soit pas vécue comme une énième injustice. Un dialogue sur le « comment vivez-vous la proposition de l’implantation » peut améliorer la coopération du patient.
Objectifs thérapeutiques
La détermination d’objectifs personnels vient après une discussion sur les attentes du patient. Il est important de s’assurer que le patient a bien intégré que l’implantation proposée n’est pas un traitement qui guérit la douleur chro- nique, qu’il est apte à distinguer la douleur, la fatigue, le mal-être, l’incapacité fonctionnelle. Il conviendra de définir avec le patient le soulagement minimal nécessaire pour qu’il perçoive l’implantation comme une réussite. De plus, des objectifs personnels devront être évoqués en termes de reprises d’activités en fonction des différents niveaux de soulagement envisagés : temps de marche, sorties en famille, reprise d’activités intellectuelles (rendus possible par la récupération d’une qualité de concentration suite à une diminution du traitement morphinique par exemple).
L’information préalable
La préparation du patient implique la délivrance d’une information préaalable appropriée à propos de la chirurgie, des tests pré-implantation, de l’im- plantation définitive, du suivi et des modalités d’hospitalisation. Il est observé
que se sentir confiant et bien informé sur le traitement augmente le sentiment d’auto-efficacité et peut améliorer les résultats. Cette information doit être compréhensible par le patient et la demande de reformulation est très utile : comment lui-même l’expliquerai-t-il à ses proches avec ses propres mots. L’information sera transmise par un personnel empathique et attentif tout au long de la procédure.

Modalités pratiques de la préparation
L’évaluation biopsychosociale multidisciplinaire permettra de délivrer une part de l’information préalable après avoir recueilli les perceptions du patient. La délivrance de documents destinés au patient pour décrire les différentes étapes de la procédure d’implantation est une aide précieuse. Une session de question/réponses est utile pour déterminer si les patients ont bien été informés de ce que l’implantation implique. L’organisation de rencontres avec des patients experts permet de compléter l’information délivrée par les soignants et offre un espace de parole autour d’expériences personnelles.
Prise en charge des contre-indications relatives psychosociales
Le modèle biopsychosocial de M. Bruchon-Schweitzer invite à travailler sur les variables cognitives, émotionnelles et comportementales modulant la douleur chronique. Une préparation plus spécifique pourra permettre l’amélioration des facteurs transactionnels, comme permettre au patient de développer des « coping actifs » qui pourront impacter sur le résultat du traitement. Les thérapies cognitivo- comportementales sont particulièrement adaptées à cette démarche. Des sessions de thérapie cognitivo-comportementale sont indiquées pour accroître l’acceptation de la douleur, réduire les « copings » inadaptés, développer des copings actifs, modifier favorablement l’attention et la signification donnée à l’expérience douloureuse, accroître le sentiment d’efficacité personnelle [14, 16]. Si cette prise en charge modifie favorablement les facteurs psychosociaux ciblés, la chirurgie de la douleur sera de nouveau discutée et une préparation sera envisagée. Dans le cas contraire, une prise en charge multidisciplinaire au sein de la structure spécialisée sera proposée.
Suivi clinique et psychosocial du patient douloureux chronique opéré
Nécessité d’un accompagnement
L’implantation acte le début d’un processus tant physiologique que psychique, auquel va se confronter dès lors le patient. La recherche qualitative de Sparkes ayant permis de relever l’expérience de patients à un an de l’implan- tation d’un stimulateur médullaire, montrait que vivre avec une douleur induisait des réponses émotionnelles telles que frustration, colère, tristesse, peur. Dans cette étude, le sentiment d’impuissance et d’injustice étaient présents autant chez les patients ayant bénéficié d’un soulagement de la douleur suite à la stimulation médullaire que chez ceux pour qui cette chirurgie avait été un échec. Souvent un lieu de contrôle externe amenait les patients à attendre de quelqu’un d’autre (le médecin) un soulagement de leur douleur. Or l’attente externe de soulagement apparaît comme majorant angoisse et colère. L’implantation ne met pas un coup d’arrêt à la pénibilité de l’expérience de la douleur chronique. Elle peut par l’intermédiaire du soulagement obtenu améliorer l’état de détresse émotionnelle (voire une dépression ), accroître l’acceptation de la douleur et le sentiment de contrôle. Ces bénéfices pourront être potentialisés par un suivi régulier. Les patients manifestent souvent le sentiment de se retrouver seuls après l’implantation, « abandonnés » par l’équipe médicale. Ce sentiment peut impacter à terme sur le résultat de la chirurgie et favoriser une demande de soins. « Le suivi est nécessaire comme un temps d’accompagnement du patient dans l’appropriation du matériel ». Toute implantation d’un corps étranger nécessite un long processus d’intégration corporelle et psychique, « au moins un an chez les porteurs de pace makers ». L’aspect dynamique du matériel se traduisant parfois par des paresthésies perceptibles par le patient confronte ce dernier à la nécessité d’intégrer des sensations nouvelles en plus de la douleur. Selon M. Defontaine-Catteau , ce temps d’ap- propriation du matériel « est un moment délicat de la période postopératoire où les patients demandent à être rassurés sur ce qu’ils perçoivent d’eux-mêmes, temps crucial qui pourrait parfois évoluer vers un constat d’échec et un rejet massif du stimulateur ».
Modalités du suivi
Le patient est suivi régulièrement par le chirurgien et le médecin de la douleur (réglages des paramètres du stimulateur, remplissage de la pompe intrathécale, réévaluation de la douleur chronique, réévaluation du traitement associé...). Des entretiens réguliers avec un(e) infirmièr(e) et/ou un(e) psychologue référent(e) du patient permettent de recueillir ses difficultés et questionnements et de faire le lien avec les autres membres de l’équipe. Le patient doit avoir la possibilité de contacter facilement le/la référent(e) désigné(e), par téléphone ou mail. Enfin des rencontres avec des patients implantés peuvent être organisées. Ces sessions de groupe permettent au patient de se positionner à son tour en tant que patient expert ou bien de continuer à bénéficier du soutien, des échanges, de plus « anciens » que lui. Les difficultés au niveau de l’image de soi par exemple pourront y être abordées. Ces temps d’échanges encadrés par un soignant (psychologue ou infirmière clinicienne-douleur) prolongent l’accompagnement psychologique du patient opéré.
Conclusion
L’expérience perceptuelle de la douleur physique signe l’empreinte infini- ment subjective se trouvant au cœur de toute problématique de prise en charge d’une douleur et de prise en soin de la personne douloureuse. Il est acquis aujourd’hui que la douleur est un phénomène neuropsychologique complexe, ne se limitant pas à une relation simple et directe entre l’activité de nocicepteurs et un « accusé de réception » passif par le sujet. Cette réalité est d’autant plus marquée en présence de douleurs chroniques. Ainsi, la personne souffrante avec ses caractéristiques individuelles, son histoire, ses attitudes psycho- logiques, son contexte personnel, sa façon de s’ajuster à la douleur, se trouve assignée à une place estimable dans la compréhension de sa problématique douloureuse.
La chirurgie de la douleur se trouve ainsi au carrefour de la technicité d’un dispositif, de la complexité d’un phénomène à double face somatique et psychologique et de la subjectivité d’une personne. Elle n’échappe pas aux facteurs psychosociaux venant s’inscrire en tant que variables modulatrices du niveau d’efficacité des autres traitements de la douleur. Ces facteurs sont présents et actifs avant la chirurgie de la douleur, mais peuvent l’être égale- ment après celle-ci. Ils se retrouvent même entre le patient et la chirurgie en elle-même. Dans une dimension temporelle, la chirurgie de la douleur ne se limite pas au temps opératoire. Elle se prolonge dans le moyen et le long terme en suivant le décours de la vie du patient avec ses douleurs. Dans une dimension spatiale, elle ne se limite pas à un dispositif implanté dans une partie isolée d’un corps mais nécessite un réaménagement plus global par le patient de la perception de son corps, de sa personne, de son identité. Le patient douloureux chronique est un patient vulnérable. La proposition chirurgicale, l’implantation et la période postchirurgie ne doivent pas être banalisées mais intégrées dans un parcours de soins balisé : évaluation complète bio-psycho-sociale, échanges, temps informatifs, rencontres avec des patients dits experts, préparation à la chirurgie, accompagnement éducatif et psychothérapeutique et suivi postchirurgical.
Extrait de "Chirurgie de la douleur" Ed. Lavoisier avec l'aimable autorisation de Nathalie Dossetto, psychologue